Parodontitis ist Ursache Nr. 1 für Zahnverlust
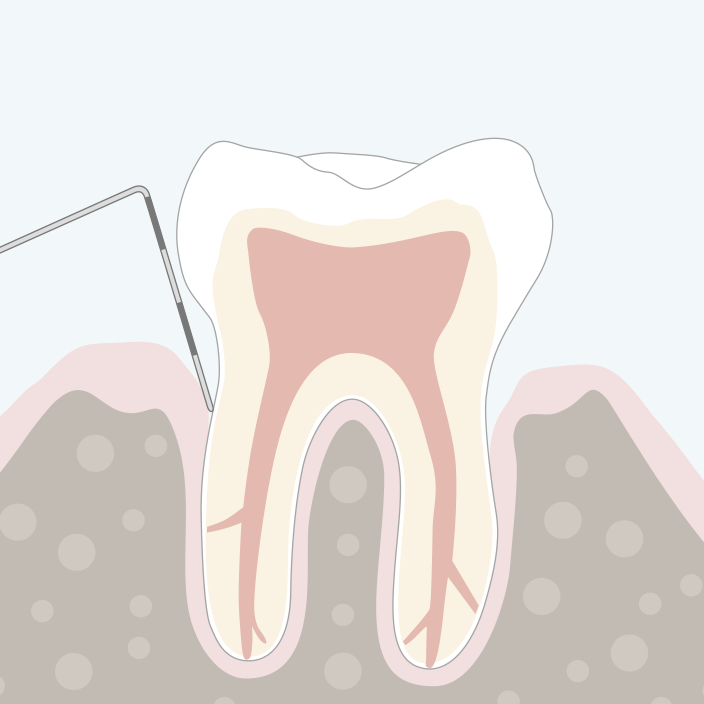
Eine Parodontitis ist die häufigste Erkrankung des Zahnhalteapparats. Es ist eine Entzündung, die durch Bakterien verursacht wird und zum Abbau von Zahnfleisch und Knochen führt. Eine Parodontitis ist in der Regel nicht schmerzhaft. Die meisten Menschen schenken den anfänglichen Warnzeichen – Rötung und Schwellung des Zahnfleisches und Bluten beim Zähneputzen – keine allzu große Beachtung.
Doch das Zahnfleisch ist entzündet (Gingivitis). Wird jetzt nicht behandelt, schreitet die Entzündung immer weiter fort und entwickelt sich zu einer Parodontitis. Auf Dauer führt sie schließlich zum Zahnverlust. Dazu muss es nicht kommen!
Zur Behandlung einer Parodontitis müssen zunächst die bakteriellen Beläge über- und anschließend (nach örtlicher Betäubung, also schmerzarm) auch unterhalb des Zahnfleischsaumes entfernt und die Zahnwurzeloberflächen geglättet werden. Sind die Bakterien beseitig, kann die Entzündung zum Stillstand kommen und das Zahnfleisch regenerieren.
Regelmäßige professionelle Zahnreinigungen und zahnärztliche Kontrollen in Verbindung mit einer sorgfältigen häuslichen Mundhygiene kann der Patient vor einer erneuten Entzündung geschützt werden.

Parodontalkeime aus der Mundhöhle verteilen sich im gesamten Körper und erhöhen z.B. das Risiko für Herz- und Gefäßerkrankungen, Arthritis oder bei Schwangeren das Risiko einer Frühgeburt. Ein besonders hohes Risiko haben Diabetes-Patienten.
Unser Therapiekonzept bei Parodontitis: So stoppen wir die Entzündung im Mund
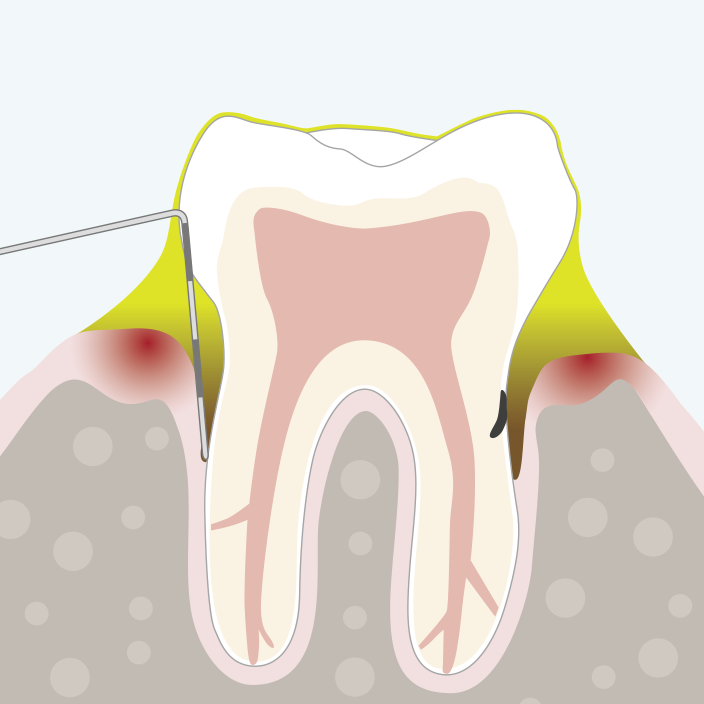
Ausgangsbefund Diagnose: Parodontitis
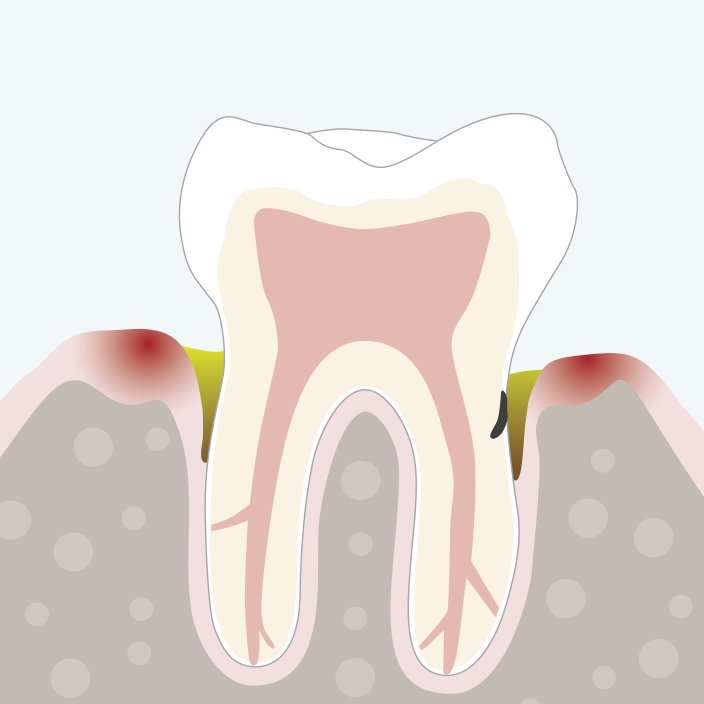
Start der Therapie:
Vorbehandlung
- professionelle Entfernung aller Zahnbeläge (supragingival)
- Anleitung zur häuslichen Mundhygiene und Übungen
- Aufklärung über zahnschädigende Ernährungsgewohnheiten (insbesondere zum Zuckerkonsum)
- Patienten-Motivation (Erhöhung der Compliance)
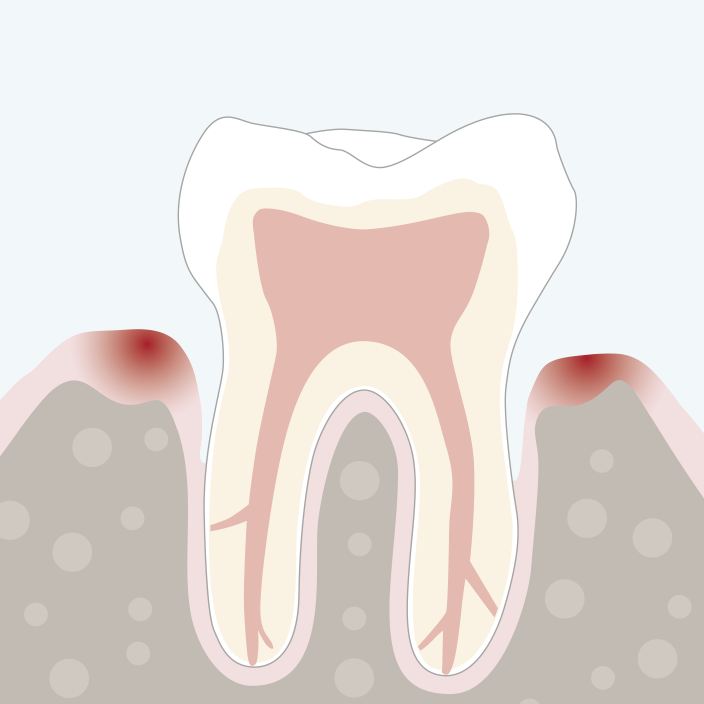
Wenige Tage später:
Geschlossene Kürettage
- Reinigung und Desinfektion der Zahnfleischtaschen
- Ziel ist die sog. Full-Mouth-Disinfection
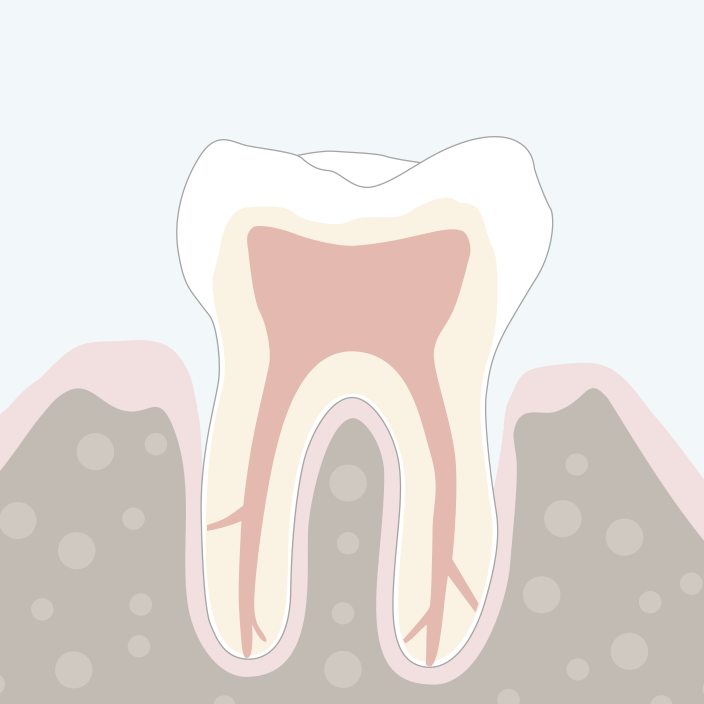
Anschließende Nachsorge
- Erfolgskontrolle: Rückgang der Entzündung?
- Erneute Entfernung des Biofilms
Drei Monate später:
Recall / Risikobestimmung
- Erfolgskontrolle: Rückgang der Entzündung?
- ggf. Entscheidung, ob zusätzlich eine chirurgische (regenerative oder resektive) Behandlung erforderlich
- Erneute Entfernung des Biofilms
- Erhebung der Indizees zur Bestimmung des individuellen Risikos und damit die (vorläufige) Festlegung der Intervalle für die regelmäßige Entfernung des Biofilms
Diabetes mellitus und Parodontitis: zwei „Volkskrankheiten“ mit Wechselwirkungen
Häufigste Komplikation bei Diabetes: Parodontitis
Diabetes führt zu einer ganzen Reihe von teils schweren Komplikationen. Doch ihr Bekanntheitsgrad ist nahezu umgekehrt proportional zu ihrer tatsächlichen Häufigkeit, wie eine Emnid-Befragung (2006) ergab.
Platz 1: Augenerkrankungen (Bekanntheitsgrad 95%, tatsächliche Häufigkeit 12%)
Platz 2: Diabetisches Fußsyndrom (Bekanntheitsgrad 83%, tatsächliche Häufigkeit 2,5%)
Platz 3: Herzerkrankungen (Bekanntheitsgrad 75%, tatsächliche Häufigkeit 9,1%)
…
Platz 7: Erkrankungen des Zahnhalteapparates (Bekanntheitsgrad 36%, tatsächliche Häufigkeit fast 100%)
Sie sind Diabetiker und älter als 40 Jahre?
Diabetiker haben ein 3-fach höheres Parodontitis-Risiko!
Man weiß heute, dass eine Parodontitis gerade bei Diabetikern besonders negative Auswirkungen haben kann:
- Parodontitis schreitet schneller voran und wirkt sich bei schlecht eingestellten Diabetes-Patienten besonders verheerend aus (rapider Knochenverlusts im Kiefer)
- Diabetiker leiden oft an Wundheilungsstörungen, Heilungsprozesse nach Zahnextraktionen und Zahnfleischabszessen verlaufen langsamer bzw. es kommt häufiger zu Rhagaden (Rissen) in den Mundwinkeln und Zahnfleischentzündungen.
- Diabetiker leiden durch die Einnahme bestimmter Medikamente oft unter Mundtrockenheit; aufgrund des geringen Speichelflusses ist die Reparaturfunktion des Speichels verringert und das Kariesrisiko steigt.
Wichtig ist, dass Diabetiker für eine erfolgreiche zahnärztliche Behandlung gut eingestellt sind.
Parodontitis als Risikofaktor für Diabetes
- Bei einer chronischen Parodontitis können Bakterien im Blutkreislauf Botenstoffe freisetzen, körpereigene Stoffe, die eine Entzündungsreaktion des Organismus hervorrufen.
- Diese sogenannten Entzündungsmediatoren führen zu einer verminderten Insulinwirkung und somit zu einem erhöhten Blutzuckerspiegel (Hyperglykämie).
- Durch die parodontale Entzündung wird die glykämische Kontrolle beeinträchtigt. Und durch die erschwerte Blutzuckereinstellung steigt das Risiko von Diabetes-Folgeschäden. Ein verhängnisvoller Zusammenhang!